|
| PH Gündem Yıl: 2018 Sayı: 2 |
|
Dr. Ümit Yaşar Sinan, Dr. Murat Meriç Dr. Deniz Kaptan Özen
Task Force 4 Pulmoner Hipertansiyon hemodinamik tanımı
Olarak tanımlanmıştır. Tanıda PVR>3 WU oldukça keyfi değerdir ancak tanı için yine de bu değer kullanıldı. Çünkü; 2013 Venedik 3. WSPH toplantısından beri bu sınır kullanılmaktadır. Pek çok randomize kontrollü çalışmada hastalar bu hemodinamik kritere göre çalışmaya dahil edildi. Pre ve post-kapiller PH tanımı bu sınıra göre yapıldı. Konjenital sistemik pulmoner şantı olan hastalarda kapama kararında bu sınırlar kullanıldı. Son olarak ortalama PAB 21-24 mm Hg ve PVR >3 WU olan azımsanmayacak kadar çok sayıda pre-kapiller PH hastası tespit edildi. Örneğin sistemik sklerozlu hastaların dahil edildiği bir çalışmada ortalama PAB değeri 21-24 mm Hg arası seyreden 16 hastada ortalama 45 aylık takip sonucunda SKK ile takipte aşikar PAH gelişti. Bu hastaların 16’sında da sınırda PH vardı ve başlangıçta ortalama 2.9 olan PVR değerleri takipte 4.9’a yükseldi. Başka bir çalışmada yine 24 borderline PH olan sistemik skleroz hastasında takipte aşikar PAH geliştiği gösterildi. Kronik tromboembolik hastalık (KTEH), PH olmadan tıkayıcı pulmoner tromboembolik hastalığın olması olarak tanımlanır (ortPAB<25 mmHg). 2000-2013 yılları arasında ortalama PAB değeri 16-24 mmHg arasında seyreden 42 KTEH olgusu (Cambrige kohortu) endarterektomi ile tedavi edilmiş, semptom ve yaşam kalitelerinde iyileşme olduğu gösterilmiştir. Bu yeni tanımın pre-kapiller pulmoner HT hasta sayısı üzerine etkisinin < %10 olacağı öngörüldü. Bu yeni tanım ile pulmoner vasküler hastalığın daha erken bir aşamada tanınacağı vurgulandı. Skleroderma ile ilişkili PAH ve KTEPH’daki son verilerin, bu popülasyonun tedavi edilmesi gerektiğini desteklediği vurgulandı. 2008 DanaPoint toplantısı sonrası egzersizle >30 mmHg ortalama PAB gelişmesi olarak tanımlanan egzersiz PH tanımı kaldırıldı. Gerekçe olarak; normal akciğer fonksiyonuna
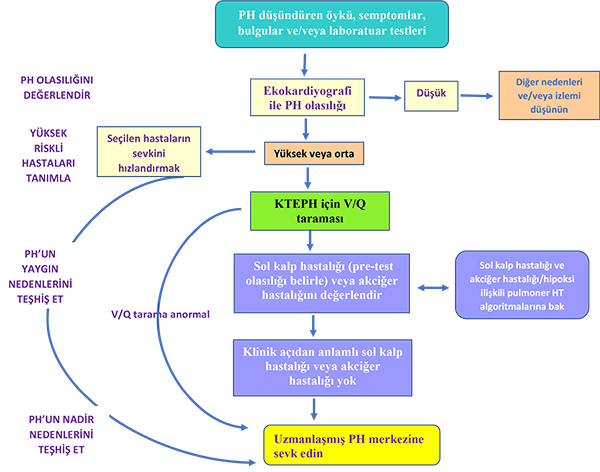
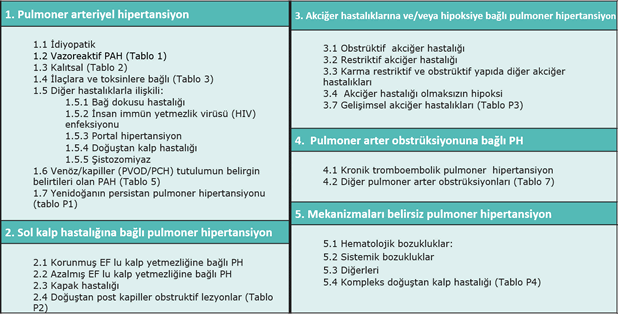
sahip atletlerin yüksek kardiyak debi sonucu > 30 mmHg ortalama PAB değerlerine ulaşabilmeleri, sağlıklı yaşlılarda egzersiz PH tanımının iyi tanımlanmaması, egzersiz PH doğal seyrinin bilinmemesi, tedavi etkinliğinin bilinmemesi ve altta yatan mekanizmanın bilinmemesi (PVH veya egzersizle ilişkili LA basınç artışı?) gösterildi. ERS 2017 toplantısı ile birlikte ise egzersiz PH tanımı tekrar kullanılmaya başlandı. PVH tanısının duyarlılığını artırmak, bazı hastalardaki egzersiz dispnesinin nedenini açıklayabilmek için egzersiz PH tanımı (egzersizin indüklediği PH yerine) kullanılması uygun görüldü. PH ort. PAB >20 mmHg olarak tanımlanınca anormal PA basınç artışı olan hastaların tanınması için duyarlılık arttı. PVR >3 WU olarak tanımlanınca ise PVH tanısı için özgüllük arttı. Egzersiz PH tanımlaması ile de PVH erken tanısı için duyarlılık daha da artacak. Örnek bir olgu üzerinden egzersiz ile PH tanı ve taramasının önemine değinildi. 45 yaş sistemik skleroz tanısı olan ve egzersizle nefes darlığı tarif edilen bir hastanın kalp kateterizasyonu ile ort. PAB 20 mmHg, PAWP 10 mmHg, kardiyak debi 3.2 L/dk olduğunu varsayarsak; ort. PAB 20 mmHg (yeni PH tanım kriterini karşılamıyor) fakat PVR 3.1 WU (PVH düşündürüyor). Egzersizle ort. PAB, kardiyak debi ve mümkünse PAWP değerlendirilmelidir. Bu hastalarda egzersizle basınç artışı; var olan PVH’ın aşikar hale gelmesine, egzersizle sol atrial basıncının artmasına veya her ikisine birden bağlı olarak gelişebilmektedir. Bu 2 durumu nasıl ayırt edebiliriz ? Daha fazla araştırmaya ihtiyaç duyulmakla birlikte, dikkatli egzersiz-PAWP ölçümü, sol kalp hastalığı için klinik skorların kullanımı, egzersiz Eko/ MR otomatik algoritmaların kullanımı yardımcı olabilmektedir. Egzersiz PH doğal seyri (hemodinamik, klinik), tam olarak altta yatan mekanizmanın ne olduğu, egzersiz PH tedavisi, dobutamin veya sıvı yüklemesi gibi uyaranların var olan PVH aşikar hale getirip getiremeyeceği konuyla ilgili yanıt bekleyen sorulardır. Basınç-volüm ilişkisinin ortPAP/CO oranını, yani total pulmoner direnci (TPR) kullanarak değerlendirmesinin anormal bir egzersiz hemodinamik yanıtı teşhis doğruluğunu artırabileceği gösterildi. ortPAP > 30 mmHg ve TPR> 3 mmHg·min·L -1'in kombinasyonu, egzersiz sırasında pulmoner dolaşımın patolojik bir hemodinamik yanıtını tanımlamak için tek başına mPAP> 30 mmHg'den daha üstündür. Pulmoner HT klinik sınıflamasında, kalsiyum kanal blokerlerine (KKB) mükemmel uzun vadeli yanıt verebilen vazoreaktif hastaların alt grubunu tanımlandı, ilaç ve toksinlere bağlı PAH grubu güncellendi ve pulmoner veno-okluzif hastalık (PVOD) ve/veya pulmoner kapiller hemanjiyomatozis (PCH) altgrubu açıklığa kavuşturuldu. (tablo 2) Eski sınıflandırmada ilaç-toksin ilişkili PAH grubunda ilaç ve toksinler PAH ile ilişkisine göre kesin, muhtemel (possible) ve olası (probable) gruplar halinde sınıflandırılır idi. Muhtemel ilişkili grup kaldırılıp, kesin ve olası olmak üzere 2 risk grubu tanımlandı. Bu ilişki epidemik veya epidemiyolojik vaka-kontrol çalışmaları, büyük çok merkezli seriler ve patofizyolojik mekanizmalarla gösterilmişse kesin ilişki, izole vaka raporları veya küçük serilerde gösterilmişse olası ilişki olarak belirtildi. Metamfetamin ve Dasatinib kesin risk gruba kaydırılırken olası gruba Bosutinib, HCV tedavisinde kullanılan doğrudan etkili antiviral ilaçlar (DAAs), Qing-dai (induribin), Lenflunomide eklenmiştir (tablo 3). PVOD/PCH, PAH ile aynı risk faktörlerini paylaşmakta ve PVOD ve PCH ise aynı hemodinamik profili paylaşmaktadır. Ayrıca başlangıçta PAH olarak sınıflandırılan hastalar takip sırasında venöz ve kapiller tutulum özellikleri geliştirebilirler. Bu nedenlerle bu 2 hastalık “venöz/kapiller (PVOD/PCH) tutulumun aşikar bulguları ile giden PAH” grubu olarak, grup 1 PAH’ın bir sub-grubu olarak tanımlanmıştır. I’, I’’ grup tanımları kaldırılmıştır (tablo 2) Grup 5; mekanizmaları belirsiz PH olarak adlandırılmış ve yeniden düzenlenmiş. Splenektominin ve tiroid hastalıklarının sınıflamadan çıkarılması, lenfanjiyoleiomyomatozisin (LAM) grup 5 den grup 3 e taşınması önerilmiştir. Splenektomi daha çok KTEPH ile ilişkilidir (kontrol grubuna göre IPAH sıklığı da artmış ancak en belirgin artış KTEPH grubunda olmuştur. Splenektomi bazalde var olan bir durumdan ziyade PH için bir risk faktörü olarak değerlendirilmiş ve sınıflandırmadan çıkarılmasına karar verilmiştir. LAM’de ise şiddetli PH yaygın bir özellik değildir, PH gelişen olgularda hastalık genellikle hafiftir. PH bozulmuş akciğer fonksiyonu veya parankimal hastalıkla ilişkilidir. Bu nedenle grup 5’ten grup 3’e taşınmasına karar verilmiştir. Pulmoner Langerhans Hücreli Histiositoz (PLHH) olgularında ise PH sık görülmektedir (%43). Parankimal akciğer hastalığının ciddiyeti ile ilişki açık değildir. Venöz tutulum ön plandadır. Geniş kohort çalışmaları yapılana kadar grup 5 de kalmasına karar verilmiştir. Sarkoidozun hangi PH grubunda sınıflandırılacağı konusunda çalışma grubu fikir birliğine varamamıştır. Sarkoidozda birkaç patofizyolojik mekanizma rol oynar. Değişen oranlarda akciğer parankim hastalığı, pulmoner arterlere dışarıdan bası, vasküler değişiklikler, miyokardial hastalık, portal hipertansiyon görülmektedir. Sarkoidoz pre ve post-kapiller profil gösterebilir, patoloji daha izole vasküler hastalığı olan hastalarda kesinlikle aynı değildir ve hastaların çoğunluğunda (%80) önemli parankimal hastalık vardır. Tiroid hastalığı ile PH birlikteliği arasında fikir birliği vardır (otoimmunite, sol ventrikül disfonksiyonu, yüksek veya düşük kardiyak debi, anjiyoproliferasyon). Tiroid hastalığının ayrı bir antite mi, risk faktörü mü yoksa eşlik eden komorbid bir durum mu olduğu konusunda fikir birliği yok. Doğru tanı ve tedavi yönlendirmesi için tiroid fonksiyonlarının normalizasyonu hedeflenmelidir. Nihai karar tiroid hastalıklarının sınıflandırma dışı bırakılması olmuştur. Yine tümoral obstrüksiyonlar da bu başlık altından çıkarılmıştır (tablo 4). TF 5 Pulmoner HT Tanı Algoritması Ekokardiyografik olarak PH olasılığını değerlendirmede kullanılan parametrelerde (pik TY velositesi > 3.4 m/sn olması veya pik TY velositesi 2.9-3.4 m/sn iken ekokardiyografik olarak PH destekleyici diğer bulguların var olması durumunda yüksek olasılıklı PH) bir değişiklik yapılmadı. Yüksek PAH riskine sahip hastaların (Aile öyküsü, bilinen mutasyonu, PAH için risk faktörleri (Bağ dokusu hastalıkları, Konjenital Kalp Hast, PoHT, HIV ve Şistozomiyazis) ve Sol kalp hastalığı ve/veya akciğer hastalığı/hipoksiye bağlı PH olasılığı düşük hastaların PH konusunda ‘Uzmanlaşmış Merkezlere’ hızlıca sevk edilmesi gerekliliği vurgulandı. TF 6 Risk Sınıflandırması ve PAH Medikal Tedavisi
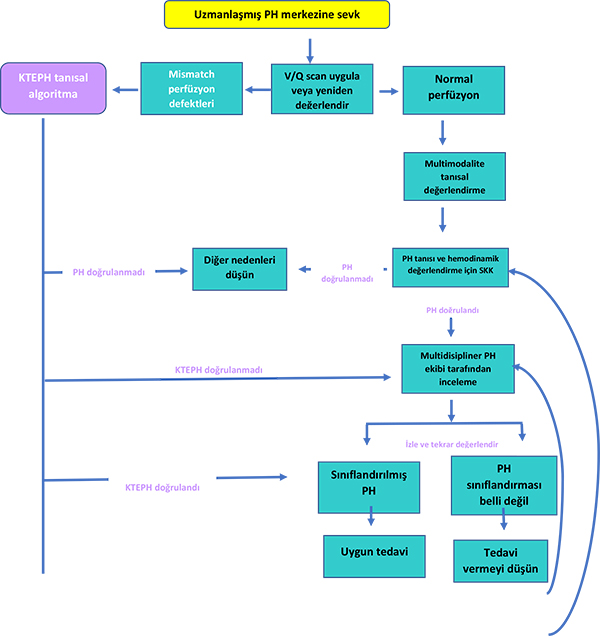
Pulmoner HT tanısı için yeni algoritma
Uzmanlaşmış PH merkezinin rolü
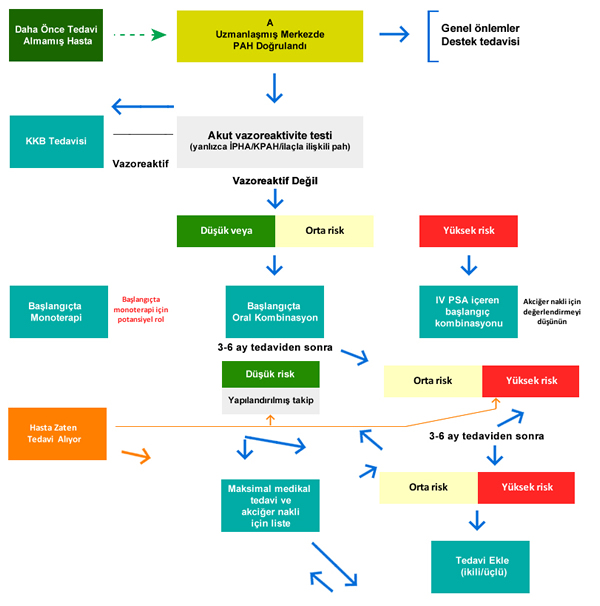
PAH’da tedavi algoritması
Ardışık kombinasyon (sequential kombinasyon) tedavisi, prevalan PAH hastalarında uzun dönem (SERAPHİN ve GRİPHON çalışması) ve kısa dönem (meta-analizlerden elde edilen kanıtlar) sonuçları iyileştiriyor.
Tedaviden 3-6 ay sonra başlangıç tedavi yaklaşımı düşük risk durumu ile sonuçlandığında tedaviye devam edilmeli ve kılavuza göre yapılandırılmış takibi (ESC/ERS PH kılavuz tablo 14) yapılmalıdır. Başlangıç tedavi yaklaşımı orta dereceli bir risk durumu artışı ile sonuçlandığında, ESC/ERS PH kılavuz tablo 21’e göre üçlü kombinasyon tedavisi veya monoterapi seçildiyse ikili kombinasyon önerilir. Başlangıç tedavi yaklaşımı yüksek risk durumu ile sonuçlandığında maksimal medikal tedavi önerilir. Maksimal medikal tedavi, sc. veya iv. prostasiklin anoloğu da içeren üçlü kombinasyon tedavisi olarak kabul edilir (iv. yüksek risk durumunda tercih edilir). Akciğer transplantasyon değerlendirmesi için sevk de düşünülmelidir. İkinci tedavi basamağı 3-6 ay içinde düşük riskli duruma geldiğinde, tedaviye devam edilmeli ve yapılandırılmış takip devam etmelidir. Akciğer transplantasyon değerlendirmesi için sevk, organ bulunması ve listede ortalama bekleme süresi ile ilgili yerel uygulamalara göre de düşünülmelidir. İkinci tedavi basamağının orta veya yüksek risk durumuyla sonuçlanması durumunda ESC/ERS PH kılavuz tablo 21’e göre maksimal medikal tedaviye yükseltilmesi önerilir. ERA ve PDE-5i veya riociguat ile ikili kombinasyon tedavisi alan orta risk durumu olan hastalar için, seleksipag ilavesi ESC/ERS PH kılavuz tablo 21’e göre yapılmalıdır. Orta risk grubunda kalan veya yüksek riske ilerleyen seleksipag veya non-parenteral prostasiklin anologları içeren üçlü kombinasyon tedavisi alan hastalar için sc. veya iv. prostasiklin anologları ile idame edilmesi düşünülmelidir. Orta veya yüksek riskli gruba bozulan düşük riskli izlenen hastalar ilk tedavisine göre çift, üçlü veya maksimal kombinasyon tedavisi ile tedavi edilmelidir. Lokal organ dağılımı ve listede ortalama bekleme süresi ile ilgili yerel uygulamaya göre, orta ve yüksek risk gruplarında olanlar için, maksimal üçlü kombinasyon tedavisinde akciğer tx için listelemeyi düşünün. Balon atriyal septostomi, maksimal medikal tedaviye rağmen kötüleşme gösteren seçilmiş hastalarda palyatif veya köprüleme prosedürü olarak görülmelidir. Transaminaz artışından dolayı bosentandan ambrisentan veya masitentana geçiş güvenlidir. Etkinliğin olmaması durumunda seleksipag veya non-parenteral prostosiklin anologlarından, sc. veya iv. prostosiklin anologlarına geçilmesi önerilir. Etkinliğin arttırılması için sildenafil veya tadalafil'den riociguat'a geçişi önermek için yeterli kanıt bulunmamaktadır. Tablo 1. Pulmoner hipertansiyonun klinik sınıflaması
Tablo 2. Venöz ve kapiller (PVOD/PCH) tutulumu hatırlatan işaretler.
Tablo 3. İlaç ve toksinlere bağlı PAH
Tablo 4. Mekanizmaları belirsiz PH
Tablo 5. Vazoreaktif PAH. Akut ve uzun dönem yanıt tanımları
Tablo 6. PH ayırıcı tanısında yardımcı tanı yöntemleri
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 2026 © Bu sitenin tüm haklary Türk Kardiyoloji Derne?ine aittir. |